
Alt iLive-innhold blir gjennomgått med medisin eller faktisk kontrollert for å sikre så mye faktuell nøyaktighet som mulig.
Vi har strenge retningslinjer for innkjøp og kun kobling til anerkjente medieområder, akademiske forskningsinstitusjoner og, når det er mulig, medisinsk peer-evaluerte studier. Merk at tallene i parenteser ([1], [2], etc.) er klikkbare koblinger til disse studiene.
Hvis du føler at noe av innholdet vårt er unøyaktig, utdatert eller ellers tvilsomt, velg det og trykk Ctrl + Enter.
Behandling av diabetes mellitus
Medisinsk ekspert av artikkelen
Sist anmeldt: 04.07.2025
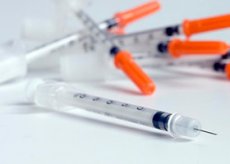
Insulinbehandling har som mål å gi maksimal kompensasjon for diabetes mellitus og forhindre utvikling av komplikasjoner. Insulinbehandling kan enten være permanent og livslang for pasienter med diabetes mellitus type 1 eller midlertidig, på grunn av ulike situasjoner, for pasienter med diabetes mellitus type 2.
Indikasjoner for insulinbehandling
- Type 1-diabetes.
- Ketoacidose, diabetisk, hyperosmolær, hyperlakkidemisk koma.
- Graviditet og fødsel ved diabetes mellitus.
- Signifikant dekompensasjon av type II diabetes mellitus forårsaket av ulike faktorer (stressende situasjoner, infeksjoner, skader, kirurgiske inngrep, forverring av somatiske sykdommer).
- Mangel på effekt fra andre metoder for behandling av type II diabetes.
- Betydelig vekttap ved diabetes.
- Diabetisk nefropati med nedsatt nitrogenutskillende funksjon i nyrene ved diabetes mellitus type II.
For tiden finnes det et bredt spekter av insulinpreparater som varierer i virkningsvarighet (kort, middels og lang), renhetsgrad (enkelttopp, enkomponent) og artsspesifisitet (menneske, svin, storfe).
Den farmasøytiske komiteen i Helsedepartementet i Russland anbefaler kun å bruke enkomponentspreparater av humant og svineinsulin til behandling av pasienter, siden storfeinsulin forårsaker allergiske reaksjoner, insulinresistens og lipodystrofi.
Insulin produseres i hetteglass på 40 U/ml og 100 U/ml for subkutan administrering med engangssprøyter spesielt utviklet for bruk av insuliner med tilsvarende konsentrasjon på 40–100 U/ml.
I tillegg produseres insulin i form av pennfyll med en insulinkonsentrasjon på 100 U/ml for sprøytepenner. Pennfyll kan inneholde insuliner med ulik virkningsvarighet og kombinert (kort + forlenget virkning), de såkalte mixtardene.
Ulike sprøytepenner produseres for bruk av pasienter, slik at man kan injisere fra 1 til 36 enheter insulin om gangen. Sprøytepennene Novopen I, II og III produseres av Novonordisk (1,5 og 3 ml innsatser), Optipen 1, 2 og 4 av Hoechst (3 ml innsatser), Berlinpen 1 og 2 av Berlin-Chemie (1,5 ml innsatser), Lilipen og BD-penn av Eli Lilly og Becton-Dickenson (1,5 ml innsatser).
Innenlandsk produksjon er representert av sprøytepennene "Crystal-3", "In-sulpen" og "Insulpen 2".
I tillegg til tradisjonelle insuliner brukes også en insulinanalog, Humalog (Eli Lilly), i behandlingen av pasienter. Den utvinnes ved å omorganisere aminosyrene lysin og prolin i insulinmolekylet. Dette har ført til en akselerasjon av den sukkersenkende effekten og til en betydelig forkorting (1–1,5 timer). Derfor administreres legemidlet rett før måltider.
For hver pasient med diabetes velges en bestemt type insulin individuelt for å forbedre den generelle velværen, oppnå minimal glukosuri (ikke mer enn 5 % av sukkerverdien i mat) og akseptable svingninger i blodsukkernivået i løpet av dagen for en gitt pasient (ikke høyere enn 180 mg %). JS Skyler og ML Reeves mener at for mer pålitelig forebygging eller nedbremsing av manifestasjoner av diabetisk mikroangiopati og andre sene metabolske komplikasjoner av diabetes, bør kriteriene for kompensasjon være strengere. For pasienter som er utsatt for hypoglykemiske tilstander, kan glukosenivået før måltider være 120–150 mg/100 ml.
Kriterier for kompensasjon av diabetes mellitus
Forskningstid |
Glukosenivå (mg/100 ml) |
|
Ideelt |
Akseptabel |
|
På tom mage før frokost |
70–90 |
70–110 |
Før måltider i løpet av dagen |
70–105 |
70–130 |
1 time etter måltider |
100–160 |
100–180 |
2 timer etter å ha spist |
80–120 |
80–150 |
Ved valg av insulin bør man ta hensyn til sykdommens alvorlighetsgrad, tidligere brukt behandling og dens effektivitet. I polikliniske settinger er kriteriene for valg av insulin fastende glykeminivåer, glukosuriprofildata eller daglig glukosuri. På sykehus er det større muligheter for mer korrekt insulinforskrivning, siden det utføres en detaljert undersøkelse av karbohydratmetabolismen: glykemisk profil (blodsukkermåling hver 4. time i løpet av dagen: 8-12-16-20-24-4 timer), 5-gangers glukosuriprofil (den første porsjonen urin samles fra frokost til lunsj; den andre - fra lunsj til middag; den tredje - fra middag til 22:00; den fjerde - fra 22:00 til 6:00; den femte - fra 6:00 til 9:00). Insulin foreskrives avhengig av glykeminivået og overskytende glukosuri.
Alle insuliner, avhengig av produksjonsmetoden, kan betinget deles inn i to hovedgrupper: heterologe insuliner fra bukspyttkjertelen hos storfe og griser og homologe humane insuliner fra bukspyttkjertelen hos griser (semisyntetiske) eller oppnådd ved bakteriell syntese.
For tiden produseres monotype høyt rensede insuliner (monopeiske og monokomponent) uten urenheter. Dette er hovedsakelig svineinsulinpreparater med ulik virkningstid. De brukes hovedsakelig ved allergiske reaksjoner på bovint insulin, insulinresistens og lipodystrofier. Det ble knyttet visse forhåpninger til bruk av humant semisyntetisk og genmodifisert insulin i medisinsk praksis. Imidlertid ble det ikke funnet de forventede signifikante forskjellene i sukkersenkende effekt eller påvirkning på dannelsen av antistoffer mot insulin sammenlignet med monokomponent svineinsulin.
Dermed er det for tiden etablert industriell produksjon av ulike typer insulin, hvis langvarige virkning avhenger av spesiell prosessering og tilsetning av protein og sink til dem.
Pasienter med nydiagnostisert diabetes mellitus og hyperglykemi og glukosuri som ikke går over innen 2–3 dager til tross for kostholdsrestriksjoner, trenger insulinbehandling. Hvis pasientens kroppsvekt avviker fra idealvekten med ikke mer enn ±20 %, og det ikke foreligger akutte stresssituasjoner eller tilstøtende infeksjoner, kan den initiale insulindosen være 0,5–1 U/(kg-dag) (basert på ideal kroppsvekt) med påfølgende korreksjon over flere dager. Korttidsvirkende insulin kan brukes i form av 3–4 enkeltinjeksjoner eller en kombinasjon av korttidsvirkende og langvarig insulin. JS Skyler og ML Reeves [86] anbefaler å foreskrive insulin til pasienter med en dose på 0,4 U/(kg-dag) selv i remisjonsfasen, og 0,6 U/(kg-dag) til gravide (i løpet av de første 20 ukene). Insulindosen for pasienter med diabetes mellitus som allerede har blitt behandlet tidligere, bør som regel ikke overstige i gjennomsnitt 0,7 U/(kg-dag) basert på ideal kroppsvekt.
Tilgjengeligheten av legemidler med ulik virkningstid i medisinsk praksis førte i utgangspunktet til en tendens til å lage "cocktailer" for å gi en sukkersenkende effekt i løpet av dagen med én injeksjon. Denne metoden tillot imidlertid ikke i de fleste tilfeller, spesielt med et labilt sykdomsforløp, å oppnå god kompensasjon. Derfor har man de siste årene brukt ulike insulinbehandlingsregimer, som gir maksimal kompensasjon for karbohydratmetabolismen med glykemivariasjoner i løpet av dagen fra 70 til 180 eller 100-200 mg/100 ml (avhengig av kriteriene). Insulinbehandlingsregimene som brukes hos pasienter med diabetes mellitus type I bestemmes i stor grad av faktorer som tilstedeværelsen og graden av gjenværende sekresjon av endogent insulin, samt deltakelsen av glukagon og andre kontrainsulære hormoner i eliminering av betydelige svingninger i blodsukkeret (hypoglykemi) og alvorlighetsgraden av insulinresponsen på de introduserte matkomponentene, glykogenreserver i leveren, etc. Det mest fysiologiske er regimet med flere (før hvert måltid) insulininjeksjoner, som muliggjør lindring av postprandial hyperglykemi. Det eliminerer imidlertid ikke fastende hyperglykemi (om natten), siden virkningsvarigheten til vanlig insulin frem til morgenen ikke er tilstrekkelig. I tillegg skaper behovet for hyppige insulininjeksjoner visse ulemper for pasienten. Derfor brukes multiple insulininjeksjonsregimer oftest for raskt å oppnå diabeteskompensasjon som et midlertidig tiltak (for å eliminere ketoacidose, dekompensasjon på bakgrunn av tilstøtende infeksjoner, som forberedelse til kirurgi, etc.). Under normale forhold kombineres injeksjoner av vanlig insulin vanligvis med introduksjon av et depotmedisin om kvelden, tatt hensyn til tidspunktet for deres maksimale virkning for å forhindre nattlig hypoglykemi. Derfor administreres legemidlene "lente" og "long" i noen tilfeller etter den andre middagen før leggetid.
Det mest praktiske regimet for studenter og yrkesaktive pasienter er insulininjeksjon to ganger daglig. I dette tilfellet administreres korttidsvirkende insuliner morgen og kveld i kombinasjon med mellom- eller langtidsvirkende insuliner. Hvis det observeres en reduksjon i blodsukkeret til under 100 mg/100 ml klokken 3-4 om morgenen, utsettes den andre injeksjonen til et senere tidspunkt slik at reduksjonen i sukker skjer om morgenen, når glykeminivået kan måles og mat kan inntas. I dette tilfellet bør pasienten overføres til et insulinregime 3 ganger daglig (om morgenen - en kombinasjon av insuliner, før middag - vanlig insulin og før leggetid - forlenget). Insulindosen ved overføring til 2 injeksjoner daglig beregnes som følger: % av den totale daglige dosen administreres om morgenen og 1/3 - om kvelden; 1/3 av hver beregnede dose er korttidsvirkende insulin, og 2/3 forlenges. Hvis diabetes ikke kompenseres tilstrekkelig, økes eller reduseres insulindosen avhengig av blodsukkernivået på et bestemt tidspunkt på dagen med ikke mer enn 2–4 enheter om gangen.
I henhold til innsettende og maksimal effekt av hver type insulin og antall injeksjoner, fordeles måltidene utover dagen. Omtrentlige forholdstall for det daglige kostholdet er: frokost - 25 %, andre frokost - 15 %, lunsj - 30 %, ettermiddagssnacks - 10 %, middag - 20 %.
Graden av kompensasjon for diabetes mellitus under behandlingen vurderes ut fra den glykemiske og glukosuriske profilen, innholdet av hemoglobin HbA1c i blodet og nivået av fruktosamin i blodserumet.
Metoder for intensiv insulinbehandling
Sammen med tradisjonelle insulinbehandlingsmetoder har man siden tidlig på 80-tallet brukt et regime med flere (3 eller flere) insulininjeksjoner i løpet av dagen (basal-bolus). Denne metoden muliggjør maksimal reproduksjon av insulinsekresjonsrytmen i bukspyttkjertelen hos en frisk person. Det er bevist at bukspyttkjertelen hos en frisk person skiller ut 30–40 enheter insulin per dag. Det er fastslått at insulinsekresjon hos friske mennesker skjer konstant, men med ulik hastighet. Dermed er sekresjonshastigheten mellom måltidene 0,25–1,0 enheter/t, og under måltider – 0,5–2,5 enheter/t (avhengig av matens art).
Intensiv insulinbehandling er basert på imitasjon av konstant utskillelse fra bukspyttkjertelen – etablering av et basalt insulinnivå i blodet ved å introdusere langtidsvirkende eller mellomvirkende insulin klokken 22.00 før leggetid i en dose på 30–40 % av den daglige dosen. I løpet av dagen, før frokost, lunsj og middag, noen ganger før den andre frokosten, introduseres korttidsvirkende insulin i form av tilskudd – bolusdoser, avhengig av behov. Insulinbehandling utføres ved hjelp av sprøytepenner.
Ved bruk av denne metoden holdes blodsukkernivået innenfor 4–8 mmol/l, og innholdet av glykert hemoglobin holdes innenfor normalverdiene.
Intensiv insulinbehandling med flere injeksjoner kan bare utføres dersom det er motivasjon (pasientens ønske), aktiv trening, evne til å teste glukosenivåer minst 4 ganger daglig (ved hjelp av teststrimler eller glukometer) og konstant kontakt mellom pasienten og legen.
Indikasjoner for intensiv behandling er nydiagnostisert type I diabetes, barndom, graviditet, fravær av eller tidlige stadier av mikroangiopati (retinopati, nefropati).
Kontraindikasjoner for bruk av denne metoden for insulinbehandling er:
- tendens til hypoglykemiske tilstander (hvis glukosenivået før leggetid er <3 mmol/l, forekommer nattlig hypoglykemi i 100 % av tilfellene, og hvis <6 mmol/l, i 24 %);
- tilstedeværelsen av klinisk uttrykt mikroangiopati (retino-, nevro-, nefropati).
Bivirkninger av intensiv insulinbehandling inkluderer mulig forverring av manifestasjoner av diabetisk retinopati og en tredobling av risikoen for hypoglykemiske tilstander (nattlig og asymptomatisk), og vektøkning.
En annen metode for intensiv insulinbehandling er bruk av bærbare insulinmikropumper, som er doseringsenheter fylt med korttidsvirkende insulin og injiserer insulin under huden i porsjoner i henhold til et forhåndsbestemt program. Bivirkningene er like, pluss mulig pumpefeil og risiko for ketoacidose. Mikropumper har ikke blitt utbredt.
Målet med intensiv insulinbehandling er ideell kompensasjon av karbohydratmetabolismen for å forhindre utvikling av kliniske former for sene komplikasjoner av diabetes mellitus, som ikke er utsatt for reversert utvikling.
I en rekke land har man mestret produksjonen av individuelle bærbare enheter basert på prinsippet om diffusjonspumper, ved hjelp av hvilke insulin under trykk med en hastighet regulert avhengig av behovet tilføres gjennom en nål under pasientens hud. Tilstedeværelsen av flere regulatorer som endrer hastigheten på insulintilførselen gjør det mulig å stille inn administreringsmåten for hver pasient individuelt, under kontroll av glykeminivået. Ulempene ved bruk og ulemper med disse enhetene inkluderer mangelen på et tilbakemeldingssystem, muligheten for liggesår til tross for bruk av plastnåler, behovet for å endre området for insulinadministrasjon, samt vanskeligheter forbundet med å feste enheten på pasientens kropp. De beskrevne diffusjonspumpene har funnet anvendelse i klinisk praksis, spesielt i den labile formen for diabetes mellitus. I dette tilfellet kan diffusjonspumpens kammer fylles med alle typer korttidsvirkende insulin, inkludert homolog insulin.
Andre behandlingsmetoder med humant insulin, som involverer transplantasjon av bukspyttkjertelen eller dens fragmenter, har ennå ikke fått utbredt bruk på grunn av alvorlige hindringer forårsaket av manifestasjoner av vevskompatibilitet. Forsøk på å finne metoder for oral administrering av insulin (på polymerer, liposomer, bakterier) har også mislyktes.
Transplantasjon av øycellekultur i bukspyttkjertelen
Allo- og xenotransplantasjon brukes som en hjelpemetode for behandling av diabetes mellitus type 1. Allotransplantasjon bruker mikrofragmenter av humant føtalt bukspyttkjertelvev (abortmateriale), mens xenotransplantasjon bruker øyceller eller isolerte betaceller fra nyfødte grisunger eller kaniner. Grise- og kanininsuliner skiller seg i struktur fra humane insuliner med én aminosyre. Donormateriale dyrkes vanligvis in vitro før transplantasjon. Dyrking reduserer immunogenisiteten til øyceller. Allo- eller xenogene øyceller og betaceller implanteres i milt, lever eller muskel. De fleste pasienter opplever en reduksjon i insulinbehov. Varigheten av denne effekten varierer fra 8 til 14 måneder. Hovedresultatet av transplantasjon er hemming av kroniske komplikasjoner av diabetes mellitus type 1. Noen pasienter har opplevd reversering av retinopati og nevropati. Det ser ut til at øytransplantasjon bør igangsettes på stadiet med preklinisk svekkelse som er karakteristisk for kroniske komplikasjoner av diabetes.
Den viktigste terapeutiske effekten kan skyldes ikke bare insulin, men også C-peptid. Siden det finnes rapporter som indikerer at langvarig intramuskulær administrering av C-peptid til pasienter med type I diabetes i 3-4 måneder stabiliserer diabetesforløpet, forbedrer nyrefunksjonen og forårsaker reversert utvikling av diabetisk nevropati. Mekanismene bak denne virkningen av C-peptid er ennå ikke avklart, men stimulering av Na + -K + -ATPase i nyretubuli er påvist. Det foreslås at behandling med insulin i kombinasjon med C-peptid er mulig.
Forskning på ikke-tradisjonelle veier for insulinadministrasjon fortsetter: intrarektalt, ved inhalasjon, intranasalt, som subkutane polymergranuler som er gjenstand for biologisk nedbrytning, samt utvikling av personlig bruksutstyr med et tilbakemeldingssystem.
Det er håpet at den eksisterende seriøse forskningen på dette området i nær fremtid vil føre til en positiv løsning på den viktigste oppgaven med å radikalt forbedre insulinbehandlingen for pasienter med diabetes.
Fysisk aktivitet
Under fysisk trening intensiveres metabolske prosesser som tar sikte på å fylle på brukt energi i de arbeidende musklene. Det er en økning i utnyttelsen av energisubstrater i form av muskelglykogen, glukose og fettsyrer, avhengig av intensiteten og varigheten av den fysiske aktiviteten. Energiforbruket under intens, men kortvarig fysisk aktivitet som varer i flere minutter, fylles på av muskelglykogen. Lengre (40-60 min) og intens fysisk aktivitet ledsages av en økning i glukoseutnyttelsen på omtrent 30-40 ganger. Ved enda lengre muskelbelastning blir fettsyrer det viktigste energisubstratet, siden glykogenreservene i leveren reduseres med 75 % etter 4 timers arbeid.
Glykeminivået under intensivt muskelarbeid avhenger av to motsatte prosesser: hastigheten på glukoseutnyttelsen i musklene og faktorene som sikrer at glukose tilføres blodet. Hovedrollen i å opprettholde et normalt glukosenivå i blodet hos friske mennesker spilles av økt glukoneogenese, glukogenolyse, aktivering av det sympatiske binyresystemet og kontrainsulære hormoner. I dette tilfellet er insulinsekresjonen noe redusert. Hos pasienter med diabetes kan kroppens respons på fysisk aktivitet variere avhengig av det initiale glykeminivået, som gjenspeiler graden av kompensasjon for diabetes. Hvis blodsukkeret ikke oversteg 16,7 mmol/l (300 mg%), forårsaker fysisk trening en reduksjon i glykemi, spesielt hos de som trener regelmessig, og en reduksjon i insulinbehovet med 30–40%. Hos en av freestyle-løperne bidro en daglig løpetur på 25 km til en reduksjon i den tidligere mottatte insulinutarmingen (30 U), og senere – til fullstendig kansellering. Det bør imidlertid tas i betraktning at ufullstendig påfylling av energiforbruk, dvs. utilstrekkelig og utidig inntak av karbohydrater med mat før fysisk aktivitet med uendret insulindose, kan forårsake en hypoglykemisk tilstand med påfølgende hyperglykemi og ketoacidose.
Hos pasienter med dekompensert diabetes mellitus, dersom det initiale glykeminivået overstiger 19,4 mmol/l (350 mg%), forårsaker fysisk aktivitet aktivering av kontrainsulære hormoner og økt lipolyse, siden frie fettsyrer blir det viktigste energisubstratet for arbeidende muskler (under forhold med insulinmangel). Økt lipolyse fremmer også ketogenese, og det er derfor ketoacidose ofte forekommer under fysisk aktivitet hos utilstrekkelig kompenserte pasienter med type 1 diabetes. Tilgjengelige litteraturdata om rollen til varighet og intensitet av fysisk aktivitet i forløpet av diabetes mellitus indikerer en økt glukosetoleranse på grunn av en økning i følsomheten til insulinavhengig vev for virkningen av eksogent eller endogent insulin, noe som kan være assosiert med en økning eller aktivering av insulinreseptorer. Imidlertid har den gjensidige avhengigheten mellom den sukkersenkende effekten av fysisk aktivitet, forårsaket av en økning i kroppens energiforbruk, den nødvendige dosen insulin og graden av tilstrekkelig påfyll av energi på grunn av karbohydrater i kosten, ikke fått et klart kvantitativt uttrykk. Denne omstendigheten krever en forsiktig tilnærming til bruk av fysisk aktivitet i behandlingen av diabetes mellitus, spesielt type I.
Energiforbruk under ulike typer fysisk aktivitet
Lasttype |
Energiforbruk, kcal/t |
Lasttype |
Energiforbruk, kcal/t |
Hviletilstand: Under måltidene Gå med en hastighet på 4 km/t Gå nedoverbakke Kjøring av bil Spiller volleyball Bowling Sykler i 9 km/t |
60 84 216 312 169 210 264 270 |
Svømming med en hastighet på 18 m/min Dans Hagearbeid Spiller tennis Ski Snekkerarbeid Graver jorden To-trinns mastertest Jogging |
300 330 336 426 594 438 480 492 300 |
Det er viktig å huske at indikasjoner for økt fysisk aktivitet ikke bare avhenger av graden av diabeteskompensasjon, men også av samtidige sykdommer og komplikasjoner. Diabetisk retinopati, spesielt proliferativ, er derfor en kontraindikasjon, siden fysisk trening, som forårsaker økt blodtrykk, kan bidra til progresjonen (blødninger, netthinneavløsning). Hos pasienter med diabetisk nefropati øker proteinuri, noe som også kan påvirke forløpet negativt. Hos pasienter med diabetes mellitus type II avhenger indikasjoner og kontraindikasjoner for fysisk aktivitet av samtidige sykdommer i det kardiovaskulære systemet. I mangel av kontraindikasjoner for bruk av fysisk trening som et ekstra terapeutisk tiltak, er det nødvendig å øke karbohydratinntaket eller redusere insulindosen før fysisk aktivitet. Det bør huskes at subkutan administrering av legemidlet over området med arbeidende muskler ledsages av en betydelig akselerasjon av absorpsjonen.
Fytoterapi for diabetes
I behandlingen av diabetes brukes også urtepreparater, som er avkok, for eksempel fra blåbærblader, og tinkturer av forskjellige urter: zamaniha, ginseng, eleutherococcus. Offisielle urtesett - arphasetin og mirfazin, produsert i vårt land og brukt i form av avkok, gir også en god effekt.
Arphazetin inneholder: blåbær (skudd) - 0,2 g, bønner (belger) - 0,2 g, høy zamaniha (røtter) - 0,15 g, åkerkjerring (urt) - 0,1 g, kamille (blomster) - 0,1 g.
Fytoterapi kan kun brukes som en tilleggsmetode i tillegg til hovedbehandlingen for diabetes.
Behandling av pasienter med diabetes mellitus under kirurgisk inngrep
For tiden er ikke denne sykdommen en kontraindikasjon for noen operasjoner. Antall pasienter med diabetes på kirurgiske klinikker er 1,5–6,4 % av det totale antallet som trenger kirurgisk inngrep. Før planlagte operasjoner er diabeteskompensasjon nødvendig, og kriteriene for dette er eliminering av ketoacidose, hypoglykemiske tilstander, økning i glykemi i løpet av dagen til ikke mer enn 180–200 mg % (10–11,1 mmol/l), fravær av glukosuri eller reduksjon av dette til 1 %. I tillegg reguleres forstyrrelser i vann-elektrolyttmetabolismen (dehydrering eller væskeretensjon og endringer i kaliuminnholdet i blodserumet), syre-base-balanse (tilstedeværelse av metabolsk acidose). Spesiell oppmerksomhet i forberedelsene til kirurgi bør rettes mot eliminering av hjerte-, lunge- og nyresvikt. Hjertesvikt og hjerteinfarkt er de vanligste komplikasjonene under operasjonen og i den postoperative perioden, og står for henholdsvis 9 % og 0,7 %. Preoperativ forberedelse inkluderer bruk av hjerteglykosider, diuretika, hypotensive midler og vasodilatorer. Korrigering av nyresvikt inkluderer antibakteriell behandling ved urinveisinfeksjon, bruk av hypotensive legemidler og diettbehandling. Tilstanden til blodkoagulasjons- og antikoagulasjonssystemene spiller også en viktig rolle i forberedelsene til kirurgi. Hyperkoagulasjonssyndrom observeres ofte hos pasienter med hjerteinfarkt, kolecystitt og diabetisk gangren, noe som fører til behov for direkte og indirekte antikoagulantia. Kompensasjon for diabetes mellitus i den preoperative perioden kan oppnås med diett, sulfonamider eller korttids- eller langtidsvirkende insulin. Indikasjoner for kirurgisk inngrep, valg av anestesi og behandlingstaktikk for pasienter bestemmes av et råd av spesialister, inkludert en kirurg, anestesileger, en terapeut og en endokrinolog.
Hvis det kirurgiske inngrepet ikke forstyrrer mat- og medisininntaket i den postoperative perioden, eller restriksjonene er kortvarige, kan det planlagte kirurgiske inngrepet utføres mot bakgrunn av et kosthold (hvis glykemi i løpet av dagen ikke overstiger 11,1 mmol/l - 200 mg% - og det ikke er ketoacidose) eller hypoglykemiske legemidler, når diabeteskompensasjon oppnås med middels doser sulfonamidlegemidler. Hvis de høyeste tillatte dosene er nødvendige for kompensasjon, og fastende blodsukker overstiger 150 mg% (8,3 mmol/l), bør pasienten overføres til insulin eller legge det til oral behandling.
Lavttraumatiske operasjoner utføres mot bakgrunn av diettbehandling eller behandling med sulfanilamidlegemidler (SP). Pasientene opereres om morgenen på tom mage. Pasientene tar sulfanilamidlegemidler etter operasjonen i normale doser sammen med mat. Biguanider er ekskludert som forberedelse til operasjonen og i den postoperative perioden. Det var ingen signifikante forskjeller i forløpet av den postoperative perioden og glykemisk profil hos pasienter operert mot bakgrunn av diettbehandling eller bruk av sulfanilamidlegemidler, insulin.
Alle pasienter med diabetes type I, samt diabetes type II (ved abdominaloperasjoner og kontraindikasjoner for matinntak i den postoperative perioden) må overføres til korttidsvirkende insulin før operasjonen. Ved planlagte operasjoner bør basal glykeminivå være 6,5–8,4 mmol/l, og det høyeste glukosenivået i kapillærblod bør ikke overstige 11,1 mmol/l. Kompensasjon av karbohydratmetabolismen under og etter operasjonen oppnås ved intravenøs dryppadministrasjon av insulin med glukose og kaliumklorid.
Den totale mengden glukose per dag bør være 120–150 g. Glukosekonsentrasjonen i den administrerte løsningen bestemmes av væskevolumet som anbefales i hvert enkelt tilfelle.
Eksempel på beregning: mengden glukose som skal administreres i løpet av dagen (for eksempel 120 g) og den daglige dosen insulin (48 U) deles på 24 timer for å få mengden glukose og insulin som må administreres intravenøst hver time, dvs. for det valgte eksemplet - 5 g/t glukose og 2 U/t insulin.
Siden operasjonen forårsaker en stressreaksjon hos pasienten, som involverer adrenalin, kortisol, STH og glukagon, som bidrar til en økning i glykemi på grunn av undertrykkelse av glukoseutnyttelse av insulinavhengig vev, en økning i glukoneogenese og glykogenolyse i leveren, er den administrerte mengden glukose (120-150 g) tilstrekkelig for å forhindre overdreven hypoglykemisk effekt av den vanlige daglige dosen insulin. Glykemisk nivå overvåkes hver 3. time, og om nødvendig endres mengden insulin eller glukose som administreres intravenøst via drypp. Intravenøs administrering av insulin og glukose under operasjonen er ikke ledsaget av store svingninger i glykemi i løpet av dagen og forårsaker ikke insulinresistens, noe som er en fordel med denne metoden. Den beskrevne behandlingsmetoden brukes også i den postoperative perioden inntil pasienten får lov til å spise oralt. Deretter overføres han til regimet med subkutan administrering av enkel eller langvarig insulin.
Ved purulente prosesser er det ikke alltid mulig å oppnå fullstendig kompensasjon for diabetes mellitus på grunn av uttalt insulinresistens og forgiftning. I dette tilfellet kan kirurgi utføres ved et glykeminivå som overstiger 13,9 mmol/l (250 mg%), og selv ved ketoacidose. Insulinadministrasjonsmetoden bør være intravenøs. Som regel, etter kirurgi som bidrar til å fjerne kilden til purulent infeksjon fra kroppen og bruk av antibiotika, reduseres det daglige behovet for insulin betydelig og ketoacidose forsvinner. Gitt risikoen for hypoglykemi er det nødvendig å fortsette å teste blodsukkeret hver 2.-3. time i 3-5 postoperative dager.
I de senere år har en standard glukose-kalium-insulin (GKI)-blanding foreslått av Albert og Thomas for pasienter med diabetes mellitus type I og II blitt brukt i utenlandsk kirurgisk praksis for intravenøs dryppadministrasjon av insulin. Den består av 500 ml 10 % glukoseoppløsning, 15 U korttidsvirkende insulin og 10 ml/mol (7,5 ml 10 % oppløsning) kaliumklorid. Insulin/glukose-forholdet er 0,3 U/g.
Infusjon av denne løsningen startes rett før operasjonen og fortsetter i 5 timer. Administrasjonshastigheten for GKI er 100 ml/time. Basalglukosenivået bør være 6,5–11,1 mmol/l. Når denne varianten av blandingen administreres, får pasienten 3 E insulin og 10 g glukose per time. Hvis basalglukosenivået overstiger 11,1 mmol/l, økes mengden insulin som tilsettes blandingen til 20 E, og hvis basalglykemi synker til <6,5 mmol/l, reduseres den til 10 E. Med disse variantene er mengden insulin som administreres intravenøst henholdsvis 4 og 2 E per 10 g glukose. Hvis langvarig GKI-infusjon er nødvendig, kan dosen av tilsatt insulin eller glukosekonsentrasjonen endres.
I tillegg til det initiale nivået av glykemi, kan insulinresistens observert ved noen tilstander og sykdommer påvirke behovet for insulin under kirurgi. Hvis behovet for insulin, uttrykt i insulin/glukose-forholdet, er 0,3 U/g ved ukomplisert diabetes mellitus, øker det til 0,4 U/g ved samtidig leversykdom og betydelig fedme. Den største økningen i insulinbehov observeres ved alvorlig infeksjon, septiske tilstander og mot bakgrunn av steroidbehandling, og er 0,5–0,8 U/g. Derfor kan insulindosen som legges til GKI fra 15 U, i nærvær av ulike insulinresistente tilstander, økes til 140 U.
Hastekirurgiske inngrep forbundet med en streng tidsfrist for preoperativ forberedelse forårsaker alltid store vanskeligheter med å kompensere for diabetes mellitus. Før operasjonen er det nødvendig å teste blodsukker, acetoninnhold i urinen og, hvis pasienten er bevisst, bestemme dosen insulin som administreres. Ved ketoacidose er det viktig å fastslå graden av dehydrering (hematokrittall), bestemme nivået av kalium og natrium i blodet (mulighet for hyperosmolaritet) og undersøke hemostaseindeksene. Taktikken for behandlingstiltak i denne tilstanden under forberedelse til en hasteoperasjon og selve operasjonen er den samme som under acidose og diabetisk koma. Ved fravær av ketoacidose og normalt arterielt trykk kan insulin administreres intramuskulært (20 U om gangen), og deretter intravenøst hver time med 6-8 U i 4-5 timer under kontroll av glykeminivået. Glukose administreres intravenøst i doser på 5-7,5 g/t i form av 5-10-20% løsninger, avhengig av det daglige væskevolumet som kreves for administrering. Glykemiske nivåer overvåkes hver 2.–3. time. Insulindosen reduseres til 1,5–3 U/t når blodsukkernivået faller til 11,1 mmol/l (200 mg %) eller mindre. Siden insulin delvis adsorberes på polyvinylklorid- og glassoverflatene i systemet som brukes til intravenøs administrering (25–50 %), tilsettes 7 ml 10 % albuminløsning for å forhindre adsorpsjon for hver 500 ml løsning, eller den administrerte insulindosen økes med 50 %. For å forhindre hypokalemi administreres kaliumklorid intravenøst med 0,5 g/t i 3–4 timer. I den postoperative perioden (hvis indisert) overføres pasienten til oral ernæring og subkutan administrering av korttids- og langtidsvirkende insulin.
Komplikasjoner forårsaket av insulinadministrasjon
Komplikasjoner forårsaket av insulinadministrasjon inkluderer: hypoglykemi, allergiske reaksjoner, insulinresistens og insulinlipodystrofi etter injeksjon.
Hypoglykemi er en tilstand som utvikler seg hos pasienter med diabetes mellitus når glykeminivået faller under 50 mg % (2,78 mmol/l) eller når det faller veldig raskt med normale eller til og med forhøyede verdier. Kliniske observasjoner indikerer at slik relativ hypoglykemi er mulig når pasienter føler seg bra med høy glykemi. En reduksjon i nivået til normalt fører til en forverring av tilstanden: hodepine, svimmelhet, svakhet. Det er kjent at pasienter med labil diabetes mellitus, med hyppige hypoglykemiske tilstander, utvikler tilpasning til lavt blodsukker. Muligheten for hypoglykemi med normal glykemi bekreftes av rask eliminering av symptomer etter introduksjon av glukose. Hypoglykemi kan være forårsaket av ulike faktorer: brudd på kosthold og ernæringsregime, fysisk aktivitet, utvikling av fettleverinfiltrasjon, forverring av nyrenes funksjonelle tilstand, insulinoverdose. Hypoglykemi er spesielt farlig hos pasienter med iskemisk hjertesykdom og hjernesykdom. Det kan forårsake hjerteinfarkt eller cerebrovaskulær hendelse. I tillegg bidrar disse tilstandene til utviklingen av mikroangiopatier, forekomst av nye netthinneblødninger og fettinfiltrasjon i leveren. Hyppig hypoglykemi fører noen ganger til organisk skade på sentralnervesystemet. Derfor er forebygging av hypoglykemi av stor betydning for livet til en pasient med diabetes mellitus. For å forhindre dem hos pasienter med aterosklerose i koronar- og hjernekarene, bør kriteriene for diabeteskompensasjon være mindre strenge: fastende glykemi ikke lavere enn 100 mg% (5,55 mmol/l), svingninger i løpet av dagen - 100-200 mg% (5,55-11,1 mmol/l). Mild hypoglykemi elimineres ved å ta lett fordøyelige karbohydrater (sukker, honning, syltetøy). I alvorlige tilfeller er det nødvendig å administrere intravenøse infusjoner på opptil 50 ml av en 40% glukoseløsning, noen ganger gjentatte intramuskulære injeksjoner av 1 mg glukagon eller adrenalin (0,1% løsning - 1 ml).
Posthypoglykemisk hyperglykemi (Somogyi-fenomenet). Pasienter med type 1-diabetes, spesielt når de behandles med høye doser insulin, har acetonuri og høyt fastende blodsukkernivå. Forsøk på å øke insulindosen eliminerer ikke hyperglykemi. Til tross for dekompensasjon av diabetes mellitus, går pasientene gradvis opp i vekt. En studie av daglig og porsjonsvis glukosuri indikerer fravær av sukker i urinen i noen nattlige porsjoner og tilstedeværelse av aceton og sukker i urinen i andre. Disse tegnene tillater diagnostisering av postglykemisk hyperglykemi, som utvikler seg som et resultat av insulinoverdose. Hypoglykemi, som utvikler seg oftere om natten, forårsaker en kompenserende frigjøring av katekolaminer, glukagon og kortisol, som øker lipolysen kraftig og fremmer ketogenese og en økning i blodsukkeret. Ved mistanke om Somogyi-fenomenet er det nødvendig å redusere dosen insulin som administreres (vanligvis om kvelden) med 10–20 %, og mer om nødvendig.
Somogyi-effekten skiller seg fra fenomenet «daggry», som observeres ikke bare hos pasienter med diabetes mellitus, men også hos friske mennesker, og uttrykkes i morgenhyperglykemi. Opprinnelsen skyldes hypersekresjon av veksthormon om natten og før daggry (fra kl. 02.00 til 08.00). I motsetning til Somogyi-fenomenet, innledes ikke morgenhyperglykemi av hypoglykemi. Fenomenet «daggry» kan observeres hos pasienter med både type I og II diabetes (mot bakgrunn av diettbehandling eller behandling med hypoglykemiske legemidler).
Allergiske reaksjoner på insulinadministrasjon kan være lokale og generelle. Førstnevnte innebærer forekomst av hyperemi og kompaktering på insulinadministrasjonsstedet, som kan vare fra flere timer til flere måneder. En generell reaksjon manifesterer seg i form av urtikarielt generalisert utslett, svakhet, kløe, ødem, mage-tarmlidelser og økt kroppstemperatur. Ved allergi bør antihistaminbehandling foreskrives, insulintypen bør endres, og monopeak, monokomponentpreparater av svin- eller humaninsulin, bør foreskrives. Prednisolon kan foreskrives med 30-60 mg annenhver dag (i alvorlige tilfeller) i 2-3 uker med gradvis seponering.
Lipodystrofier etter insulininjeksjon forekommer hos 10–60 % av pasientene som får legemidlet og utvikler seg hovedsakelig hos kvinner. De forekommer under behandling med alle typer insulin, uavhengig av legemiddeldosering, kompensasjon eller dekompensasjon av diabetes mellitus, oftere etter flere måneder eller år med insulinbehandling. Samtidig er det beskrevet tilfeller som oppsto etter flere uker med insulinbehandling. Lipodystrofier forekommer i form av en hypertrofisk form (økt fettdannelse i det subkutane fettvevet på injeksjonsstedet), men oftere - i form av fettatrofi (atrofisk form).
Lipoatrofi er ikke bare en kosmetisk defekt. Det fører til nedsatt insulinabsorpsjon, smerte som øker med endringer i barometertrykk. Det finnes flere teorier om lipodystrofi, som anser dem som en konsekvens av en eller flere faktorer: inflammatorisk reaksjon, respons på mekanisk ødeleggelse av celler, dårlig kvalitet på insulinpreparater (blanding av pankreatisk lipase, fenol, antigene egenskaper, lav pH), lav temperatur på det administrerte preparatet, alkoholpenetrasjon i det subkutane vevet. Noen forskere holder seg til det nevrogen-dystrofiske konseptet med nedsatt lokal regulering av lipogenese og lipolyse, mens andre tilskriver immunmekanismene hovedrollen. Høyt renset (monokomponent) svineinsulin og spesielt humant insulin gir god effekt. Behandlingsvarigheten avhenger av størrelsen, forekomsten av lipodystrofi og effekten av behandlingen. I forebygging av lipodystrofi er det av stor betydning å endre injeksjonsstedene for insulin (noen forfattere foreslår bruk av spesielle filmer med perforerte hull), for å redusere mekaniske, termiske og kjemiske irritanter under administrering (administrering av insulin oppvarmet til kroppstemperatur, forebygging av alkohol i å trenge inn i det, dybden og hastigheten på administreringen av legemidlet).
Insulinresistens, som en komplikasjon av insulinbehandling, ble forårsaket av bruk av dårlig rensede insulinpreparater fra storfekjøtt, da det daglige behovet noen ganger nådde flere tusen enheter per dag. Dette tvang frem produksjonen av industrielle insulinpreparater som inneholdt 500 U/ml. Det høye behovet for insulin skyldtes den høye titeren av antistoffer mot storfekjøttinsulin og andre komponenter i bukspyttkjertelen. For tiden, når man bruker monokomponent humant og svineinsulin, er insulinresistens oftere forårsaket av virkningen av kontrainsulære hormoner og er midlertidig hos pasienter med type I diabetes. Denne typen insulinresistens observeres i stressende situasjoner (kirurgi, traumer, akutte infeksjonssykdommer, hjerteinfarkt, ketoacidose, diabetisk koma), så vel som under graviditet.
Immunologisk resistens mot insulin kan forekomme ved sjeldne tilstander og sykdommer selv ved introduksjon av humant insulin. Det kan være forårsaket av defekter på prereseptornivå (antistoffer mot insulinmolekylet) og reseptornivå (antistoffer mot insulinreseptorer). Insulinresistens forårsaket av dannelse av antistoffer mot insulin forekommer hos 0,01 % av pasienter med diabetes mellitus type I som behandles langvarig med insulin, men kan også utvikle seg flere måneder etter oppstart av insulinbehandling.
I noen tilfeller, med høye titere av insulinantistoffer, er det mulig å eliminere den økende hyperglykemi kun ved å administrere 200 til 500 enheter insulin per dag. I denne situasjonen anbefales det å bruke insulinsulfat, som insulinreseptorer har en høyere affinitet til sammenlignet med insulinantistoffer. Noen ganger får insulinresistens en bølgelignende karakter, dvs. hyperglykemi erstattes av alvorlige hypoglykemiske reaksjoner i løpet av få dager (som et resultat av brudd i bindingen mellom insulin og antistoffer).
Ekte insulinresistens kan observeres ved acantosis nigricans, generalisert og partiell lipodystrofi, når årsaken er dannelsen av antistoffer mot insulinreseptorer. Glukokortikoider brukes i behandlingen av immunologisk insulinresistens i doser på 60–100 mg prednisolon per dag. Effekten av behandlingen manifesterer seg tidligst 48 timer etter behandlingsstart.
En annen årsak til insulinresistens er nedbrytning eller svekket absorpsjon av insulin. I dette tilfellet, med økt proteaseaktivitet, har subkutan administrering av store doser insulin ikke en sukkersenkende effekt på grunn av insulinnedbrytning. Samtidig har intravenøs administrering av insulin effekt i normale doser. Malabsorpsjon av insulin kan være forårsaket av infiltrater, nedsatt blodtilførsel i områdene der insulininjeksjoner er gitt, og tilstedeværelsen av lipodystrofi. Hyppige endringer i subkutan administreringssted anbefales som et forebyggende tiltak mot insulinmalabsorpsjon.
Ved insulinresistens forbundet med overdreven produksjon av somatotropisk hormon, glukokortikoider og andre kontrainsulære hormoner, er det nødvendig å behandle den underliggende sykdommen.
Insulinødem. Hos pasienter med diabetes mellitus type I observeres væskeretensjon ved starten av insulinbehandling eller under administrering av store doser av legemidlet, noe som er forårsaket av en betydelig reduksjon i glukosuri og dermed væsketap, samt insulinets direkte effekt på natriumreabsorpsjon i nyretubuli. Med en reduksjon i dosen forsvinner ødemet vanligvis.
Synshemming. Insulinbehandling forårsaker noen ganger en endring i refraksjonen på grunn av deformasjon av linsens krumning. Ved dekompensert diabetes og høy hyperglykemi bidrar akkumulering av sorbitol i linsen med påfølgende væskeretensjon til utvikling av nærsynthet eller svekker hypermetropi. Etter en reduksjon i glykemi under påvirkning av insulin, avtar hevelsen i linsen, og etter en tid gjenopprettes refraksjonen til tidligere verdier.
Behandling av komplikasjoner av diabetes mellitus
Forebygging og behandling av komplikasjoner av diabetes mellitus består primært av maksimal kompensasjon for diabetes med en reduksjon i glykeminivået i løpet av dagen til 10-11,1 mmol/l (180-200 mg%) ved flere injeksjoner av korttidsvirkende insulin eller 2-3 gangers administrering av langvarig insulin i kombinasjon med korttidsvirkende insulin ved type I diabetes, eller ved diettbehandling, hvis formål er å normalisere kroppsvekten, eller en kombinasjon av diettbehandling, hvis den er ineffektiv, med orale hypoglykemiske legemidler. Tendensen til å foreskrive insulin til pasienter med type II diabetes for å behandle diabetisk retinopati og nevropati er ubegrunnet, siden de angitte kliniske syndromene utvikler seg i insulinuavhengige vev, og administrering av insulin bidrar til fedme, hypoglykemiske tilstander (som fremkaller blødninger ved retinopati) og insulinresistens.
Behandling av diabetisk nevropati
Ved alvorlig smertesyndrom foreskrives smertestillende og beroligende midler. I noen tilfeller er det nødvendig å ty til promedol og pantopon. God effekt oppnås ved å bruke vitamin B12, askorbinsyre, difenin, det metabolske legemidlet dipromonium i injeksjoner eller tabletter. Kliniske studier av sorbinil og dets innenlandske analog - isodibut, brukt i tabletter på 0,5 g opptil 3 ganger daglig, lar oss håpe på vellykket virkning av patogenetisk terapi. Samtidig anbefales fysioterapeutiske prosedyrer.
Ved kliniske syndromer karakteristiske for vegetativ (autonom) nevropati, brukes ytterligere terapeutiske tiltak. Ved behandling av ortostatisk hypotensjon brukes mineralokortikoidlegemidler: DOXA i injeksjoner, fluorhydrokortison i doser på 0,0001-0,0004 g per dag. Det gir god effekt å bandasjere bena med en elastisk bandasje for å redusere det venøse blodvolumet.
Ved gastropati brukes kolinomimetika, kolinesterasehemmere og metoklopramid, som øker tonus og motorisk aktivitet i magesekkens glatte muskulatur og har en antiemetisk effekt. I alvorlige tilfeller utføres magesekkreseksjon.
Blæreatoni kombineres ofte med ascenderende urinveisinfeksjon, derfor bør behandlingen inkludere antibiotika i henhold til bakteriefloraens følsomhet. Kateterisering av blæren bør unngås. Antikolinesterasemedisiner brukes i terapien, og om nødvendig brukes delvis reseksjon av blæren.
Ved nevroartropati er de viktigste behandlingsmetodene forebygging og fjerning av hard hud, behandling av nevrotrofiske sår og bruk av ortopediske sko.
En ny metode i behandlingen av pasienter med type II diabetes er bruk av intervalltrening med hypoksisk effekt. Behandlingen utføres ved hjelp av en hypoksikator (en enhet som tilfører luft med redusert oksygeninnhold med bestemte intervaller for inhalasjon). Gradvis økes antall sykluser per økt fra 3 til 10. Prosedyren utføres daglig, 15–20 økter anbefales for behandlingsforløpet.
Studier har vist at bruk av intervalltrening med hypoksi forbedrer det kliniske forløpet av diabetes mellitus betydelig, reduserer manifestasjonen av diabetisk nevropati, har en positiv effekt på metabolske indekser, vevsdiffusjon, parametere for sentral og intrakardial hemodynamikk, blodets oksygentransportfunksjon og øker motstanden mot hypoksi.
Behandling av retinopati
Behandling av retinopati, i tillegg til kompensasjon for diabetes mellitus, inkluderer eliminering av hemorheologiske lidelser, bruk av antihypertensive, lipidsenkende legemidler og vitaminbehandling.
Laserterapi brukes til å eliminere hemorheologiske lidelser.
I det ikke-proliferative stadiet anbefales fokal laserterapi for å eliminere makulaødem. I det pre-proliferative stadiet utføres panretinal fotokoagulasjon, og i det proliferative stadiet utføres panretinal fotokoagulasjon og om nødvendig vitrektomi. I det siste stadiet er avbrudd av svangerskapet nødvendig.
For å forhindre progresjon av prosessen brukes antihypertensiv behandling (ACE-blokkere, kalsium, selektive betablokkere i kombinasjon med diuretika), lipidsenkende legemidler avhengig av arten av hyperlipidemi, samt B-vitaminer, askorbinsyre og askorutin.
Ved prolifererende retinopati er den viktigste behandlingsmetoden laserfotokoagulasjon, som bidrar til å eliminere neovaskularisering, netthinneblødninger og forhindre netthinneløsning. Hvis blødning oppstår i glasslegemet, brukes vitrektomikirurgi, dvs. fjerning og erstatning med en saltløsning. Hypofysektomikirurgi eller innføring av radioaktivt yttrium i sella turcica brukes praktisk talt ikke til å behandle retinopati. Behandling av sykdommen utføres i samarbeid med en øyelege som overvåker pasienten hver sjette måned.
Behandling og forebygging av diabetisk nefropati
Behandling av den kliniske formen for diabetisk nefropati (DN) i stadiene av alvorlig diabetisk nefropati (proteinuri) og kronisk nyresvikt (uremi) er rettet mot å eliminere arteriell hypertensjon, elektrolyttforstyrrelser, hyperlipidemi, urinveisinfeksjon og forbedre nyrenes nitrogenutskillende funksjon.
Stadiet med alvorlig diabetisk nefropati kjennetegnes av forekomst av proteinuri over 0,5 g/dag, mikroalbuminuri over 300 mg/dag, arteriell hypertensjon, hyperlipidemi og en kombinasjon med diabetisk retinopati, nevropati og koronar hjertesykdom. Behandling på dette stadiet av diabetisk nefropati er rettet mot å forhindre kronisk nyresvikt.
Kompensasjon av karbohydratmetabolisme
Maksimal kompensasjon av karbohydratmetabolismen hos pasienter med diabetes mellitus type I oppnås gjennom intensiv insulinbehandling (flere injeksjoner av korttidsvirkende insulin) eller en kombinasjon av depotvirkende og korttidsvirkende insuliner. Pasienter med diabetes type II overføres til glufenorm eller dibotin, og hvis det ikke er tilstrekkelig effekt, til insulin eller en kombinasjon med de ovennevnte legemidlene for å eliminere den nefrotoksiske effekten av andre sulfanilamidlegemidler og deres metabolitter.
Antihypertensiv behandling bremser nedgangen i SCF og reduserer proteinuri. De prøver å opprettholde blodtrykket på et nivå som ikke overstiger 120/80 mm Hg. For dette formålet brukes ACE-hemmere (kaptopril, enalapril, ramipril, etc.), kardioselektive betablokkere, kalsiumantagonister (nifeditin, veropamil, riodipin, etc.), alfablokkere (prazosin, doksazosin). Den mest effektive) anses å være en kombinasjon av kaptopril eller enalapril med hypotiazid.
Arteriell hypertensjon hos pasienter er i stor grad forårsaket av hypervolemi på grunn av natriumretensjon, i forbindelse med hvilken kompleks terapi innebærer å begrense bordsalt til 3-5 g per dag, diuretika, hovedsakelig kaliumsparende, siden hyperkalemi ofte observeres hos pasienter.
Hypolipidemisk terapi bidrar til å redusere proteinuri og progresjonen av den patologiske prosessen i nyrene.
Siden ulike typer hyperlipidemi (hyperkolesterolemi, hypertriglyseridemi og blandet form) observeres hos 70-80% av pasientene, brukes en hypokolesteroldiett i behandlingen, samt harpikser, nikotinsyre, statiner, fibrater eller en kombinasjon av dem.
Et lavproteinkosthold innebærer å begrense proteininntaket til 0,8 g/kg kroppsvekt. Ved fedme - hypokalorisk og moderat fysisk aktivitet (hvis iskemisk hjertesykdom er utelukket).
Eliminering av urinveisinfeksjon. Gitt den høye hyppigheten av blærekatarr, atypisk pyelonefritt og asymptomatisk bakteriuri, anbefales det å regelmessig utføre en generell urinanalyse, og om nødvendig - i henhold til Nechiporenko. I samsvar med data fra urinkultur, utfør regelmessig antibakteriell behandling. Samtidig pyelonefritt forverrer nyrenes funksjonelle tilstand og kan forårsake interstitiell nefritt.
 [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ]
[ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ]
Behandling i stadiet av kronisk nyresvikt (uremi)
Progresjon av proteinuristadiet (alvorlig diabetisk nefropati) fører til kronisk nyresvikt. En økning i kreatininnivået i blodet fra 120 til 500 μmol/l tilsvarer det stadiet i prosessen der konservativ behandling er mulig.
Kompensasjon av karbohydratmetabolismen kompliseres av det faktum at pasienter kan oppleve hypoglykemi på grunn av redusert insulinbehov, redusert nedbrytning av insulin av nyreenzymet insulinase, og økt varighet og sirkulasjon av administrert insulin. Pasienter med diabetes mellitus type I får vist intensiv insulinbehandling med hyppig glykemiovervåking for rettidig reduksjon av den nødvendige insulindosen.
- Lavproteinkosthold. Pasienter anbefales å redusere proteininntaket til 0,6–0,8 g/kg kroppsvekt og øke karbohydratinnholdet i kosten.
- Antihypertensiv behandling. Alle legemidler som brukes til å behandle stadium av alvorlig diabetisk nefropati. ACE-hemmere brukes når kreatininnivået ikke overstiger 300 μmol/l.
- Korrigering av hyperkalemi. Ekskluder kaliumrike matvarer fra kostholdet. Ved høy hyperkalemi administreres en antagonist - 10 % kalsiumglukonatløsning, og ionebytterharpikser brukes også. Hvis årsaken til hyperkalemi er hyporeninemisk hypoaldosteronisme (med lavt blodtrykk), brukes fluorhydrokortison (cortinef, florinef) i små doser.
- Behandling av nefrotisk syndrom. Denne tilstanden er karakterisert ved proteinuri >3,5 g/dag, hypoalbuminemi, ødem og hyperlipidemi. Behandlingen inkluderer: infusjon av albuminløsninger, furosemid 0,6–1 g/dag, hypolipidemiske legemidler.
- Korrigering av fosfor-kalsiummetabolisme. Hypokalsemi (resultat av redusert syntese av vitamin D3 i nyrene) er årsaken til sekundær hyperparatyreoidisme og renal osteodystrofi. Behandlingen innebærer en diett med begrenset fosfor, tilsetning av kalsiumpreparater og vitamin D3.
- Enterosorpsjon i form av aktivt karbon, ionebytterharpikser, minisorb og andre brukes til å fjerne giftige produkter fra tarmene.
- Behandling av kronisk nyresvikt i terminalstadiet. Hemodialyse eller peritonealdialyse foreskrives når SCF synker til 15 ml/min og kreatininnivået øker til >600 μmol/l.
- Nyretransplantasjon er indisert når SCF er <10 ml/min og blodkreatininnivået er >500 μmol/l.
Forebygging av diabetisk nefropati
Siden tradisjonelle metoder for behandling av diabetes mellitus ikke forhindrer utviklingen av diabetisk nefropati i de kliniske stadiene, er det behov for å forebygge diabetisk nefropati i de prekliniske stadiene.
I følge klassifiseringen er de tre første stadiene av diabetisk nefropati prekliniske. Forebyggende tiltak, i tillegg til ideell kompensasjon av karbohydratmetabolismen, inkluderer normalisering av intrarenal hemodynamikk (eliminering av intraglomerulær hypertensjon) ved å foreskrive ACE-hemmere i små doser, og i stadium III - eliminering av hyperlipidemi og foreskrivelse av en diett med et proteininnhold på ikke mer enn 1 g/kg kroppsvekt.
Nylig har det pågått et søk etter faktorer som forhindrer utvikling av diabetisk nefropati hos pasienter med type II diabetes mellitus. Det er kjent at dødeligheten av uremi blant pasienter med type II diabetes mellitus er en størrelsesorden lavere enn ved type I diabetes mellitus. Spesielt verdt å merke seg er rapporten fra L. Wahreh et al. (1996) om at intravenøs infusjon av C-peptid i fysiologiske doser i 1–3 timer normaliserer den glomerulære filtrasjonshastigheten hos pasienter med type I diabetes, og daglige intramuskulære injeksjoner av L-peptid i 3–4 måneder stabiliserer forløpet av type I diabetes og forbedrer nyrefunksjonen. Det er fastslått at C-peptid stimulerer Na + -K + -ATPase i nyretubuli. Det er mulig at C-peptid har en beskyttende egenskap i forhold til diabetisk nefropati, gitt at den viktigste patofysiologiske forskjellen mellom diabetes mellitus type I og diabetes mellitus type II er det praktiske fraværet av C-peptid.
Behandling av lipoid nekrobiose
De beste resultatene ble oppnådd ved subkutan administrering av glukokortikoidlegemidler i sonen som grenser til det berørte området, eller ved elektroforese og fonoforese med hydrokortisonsuksinat. En kombinasjon av dipyridamol 0,0025 g 3–4 ganger daglig med aspirin er også effektiv, noe som bidrar til å hemme blodplateaggregering og dannelse av mikrotromber. Lokalt brukes kremer med 70 % dimexinløsning og insulin. Ved sårinfeksjon brukes antibiotika.
Forebygging og behandling av hjertesykdom
Først og fremst består forebygging av hjerteskade av maksimal kompensasjon for diabetes mellitus med en reduksjon i glykemi til et nivå som ikke overstiger 11,1 mmol/l (200 mg%) i løpet av dagen, ved flere injeksjoner av små doser insulin eller 2 gangers administrering av langvarig insulin for type I diabetes.
Litteraturdata indikerer at god kompensasjon for diabetes mellitus forbedrer myokardiets funksjonelle kapasitet ved å normalisere metabolske prosesser i hjertemuskelen. Samtidig er det nødvendig å unngå kronisk overdose av insulin, som forårsaker hyperinsulinemi. I forebygging og varsling av koronar aterosklerose spiller eliminering av risikofaktorer som hypertensjon og hyperglykemi også en rolle. Begge er mer uttalt hos pasienter med fedme, og derfor spiller begrensning av det daglige kaloriinntaket av mat en viktig rolle i å eliminere disse tilleggsrisikofaktorene for aterosklerose.
Økt blodtrykk hos pasienter med diabetes mellitus er forårsaket av en kombinasjon med hypertensjon eller diabetisk nefropati, og det er derfor behandlingstaktikken har noen særegenheter. Pasienter opplever ofte natriumretensjon i kroppen og hypervolemi forårsaket av aktivering av renin-angiotensin-systemet, plasmahyperosmolaritet eller insulinadministrasjon (hos pasienter med type I diabetes).
Som kjent øker dannelsen av angiotensin I under påvirkning av økt plasma-reninaktivitet, samt angiotensin II med deltakelse av angiotensin-konverterende enzym (ACE). Angiotensin II har en dobbel effekt - både vasokonstriktiv og stimulerende utskillelse av aldosteron. Derfor brukes legemidler som blokkerer ACE (captopril, enalapril, lisinopril, ramipril, pirindapril, etc.) mye ved kombinasjonen av diabetes mellitus og hypertensjon. I tillegg til ACE-antagonister brukes også angiotensin II-reseptorblokkere (losartan, aprovel).
Ved takykardi eller hjerterytmeforstyrrelser ved hypertensjon brukes selektive adrenobetablokkere (atenolol, metoprolol, cordanum, bisoprolol, etc.). Det anbefales ikke å foreskrive disse legemidlene til pasienter med diabetes mellitus med tendens til hypoglykemi, siden de hemmer den sympatoadrenale responsen på hypoglykemi, som er den viktigste kliniske manifestasjonen av hypoglykemi.
Den hypotensive effekten av kalsiumantagonister skyldes den avslappende effekten på myofibrillene i arteriolene og en reduksjon i motstanden i perifere kar. I tillegg forbedrer disse legemidlene koronar blodstrøm, dvs. de har en antianginal effekt ved koronar hjertesykdom.
Ved behandling av pasienter brukes selektive kalsiumblokkere av verapamil (isoptin), nifedipin (corinfar) og diltiazem (norvasc)-gruppene, som ikke påvirker karbohydratmetabolismen signifikant.
Ved mangel på tilstrekkelig hypotensiv effekt fra ACE-blokkere er en kombinasjon med adrenobetablokkere eller kalsiumantagonister mulig. Det bør bemerkes at ACE- og kalsiumblokkere har en nefrobeskyttende effekt og brukes i små doser i de innledende stadiene av arteriell hypertensjon.
Alle antihypertensive legemidler i behandlingen av pasienter kombineres med en begrensning av bordsalt i kosten til 5,5–6 g, samt med diuretika. Kaliumsparende legemidler er ikke indisert for pasienter med diabetisk nefropati ledsaget av hyperkalemi (hyporeninemisk hypoaldosteronisme).
Bruk av tiazin-diuretika forårsaker ofte nedsatt glukosetoleranse ved å undertrykke insulinfrigjøring. Graden av økning i glykemi kan imidlertid variere, noe som vanligvis ikke er til hinder for bruk av dem.
Ved ortostatisk hypotensjon bør metyldopa, prazosin og reserpin brukes med forsiktighet, da de kan forverre manifestasjonene av ortostatisk hypotensjon.
Kaliumsparende diuretika (aldakton, triampteren, veroshpiron) brukes sammen med ACE-blokkere, noe som bidrar til å eliminere natriumretensjon og tendensen til hypokalemi som følge av blokkering av aldosterons virkning i nyretubuli.
Behandling av hypertensjon ved diabetes mellitus bør starte så tidlig som mulig, og blodtrykket bør helst opprettholdes på nivåer som ikke overstiger 130/80 mm Hg.
Korrigering av hyperlipidemi, som er en av de ekstra årsakene som forverrer forløpet av aterosklerose, spiller også en viktig rolle i forebygging og varsling av progresjon. For å gjøre dette er det nødvendig å eliminere fedme, hypotyreose og nyresykdom, og å gi opp alkohol. Hyperlipidemi av type IV, V og av og til I kan behandles ved å begrense fett i kosten (i nærvær av kyløst serum VLDL - lipoproteiner med svært lav tetthet). Med en økning i nivået av LDL (lipoproteiner med lav tetthet), som består av 75 % kolesterol, anbefales en diett med en begrensning av produkter som inneholder det (ikke mer enn 300 mg / dag), og tilsetning av produkter med et høyt innhold av umettet fett og soyaprotein i kosten. Kolestyramin, polysponin, tribusponin hemmer absorpsjonen av kolesterol i tarmen. Miskleron og cytamifen forsinker syntesen av kolesterol og reduserer nivået av triglyserider. Legemidler som akselererer lipidmetabolismen og deres eliminering fra kroppen inkluderer gallesyreharpikser, linetol, arakiden, heparinoider, guarem og noen vitaminer (nikotinsyre, pyridoksin), samt lipotrope stoffer (metioniner, kolinklorid).
Hos pasienter med iskemisk hjertesykdom anbefales det å bruke hurtigvirkende (nitroglyserin) og langvarige (nitrong, sustak, trinitrolong, erinit, nitrosorbid) nitrater, hvis effekt er assosiert med avslapning av glatt muskulatur i venøse kar, reduksjon i venøs tilstrømning til hjertet, avlastning av myokardiet og gjenoppretting av blodstrømmen i myokardiet, samt økt syntese av prostacykliner i karveggen. Adrenerge blokkere (trazicor, cordarone, cordanum) brukes også i behandlingen av iskemisk hjertesykdom.
Behandling av akutt hjerteinfarkt utføres på konvensjonell måte. Intravenøs lidokain anbefales for å redusere risikoen for ventrikkelflimmer, som ofte forekommer hos pasienter med diabetes mellitus. Siden hyperglykemi øker i de fleste tilfeller under akutt hjerteinfarkt hos pasienter med diabetes, anbefales det (om nødvendig) å administrere små doser vanlig insulin i 3-4 injeksjoner mot bakgrunn av hovedbehandlingen med orale sulfanilamidlegemidler. Det er ikke nødvendig å overføre pasienter med type II diabetes fra orale legemidler til insulin, da dette ofte er ledsaget av alvorlig insulinresistens. En kombinasjon av orale (sulfanilamid) legemidler med insulin forhindrer denne komplikasjonen av insulinbehandling og har en mildere effekt på glykeminivået, noe som forhindrer hypoglykemiske reaksjoner. Daglig glykemi bør opprettholdes innenfor 8,33-11,1 mmol/l (150-200 mg%).
Den mest effektive metoden for behandling av diabetisk kardiomyopati og autonom hjertenevrot er maksimal kompensasjon for diabetes mellitus, dens iboende metabolske forstyrrelser og forebygging av progresjon av diabetisk mikroangiopati. Trental, complamine, curantil, prodectin, karmidin brukes med jevne mellomrom i 2-3 måneders kurer for å forbedre mikrosirkulasjonen. Inosie-F, riboksin, kokarboksylase, B- og C-vitaminer brukes i kombinasjonsbehandling. Ved tegn på autonom nevropati anbefales et kosthold rikt på myoinositol, antikolesterolmedisiner, adenyl-50, dipromonium i form av et behandlingsforløp på 2-3 måneder per år. Siden sorbitolakkumulering i nervevevet spiller en betydelig rolle i patogenesen av diabetisk nevropati, er det store forhåpninger til bruk av aldosereduktasehemmere (sorbinil, isodibut), som er under kliniske studier.

